L'UFSMIA di Grosseto: tra ripresa post-pandemica e incertezze sul futuro
Autori
(1) Direttore UOC Neuropsichiatria Infantile Grosseto, Resp. UFSMIA Area Grossetana-Amiata Grossetana-Colline Metallifere, A.USL Toscana Sudest
(2) Psicologo UFSMIA
(3) Neuropsichiatra Infantile UFSMIA
(4) Direttore UOP RF SMIA Area Provinciale Grossetana
(5) Direttore Sanitario A.USL Toscana Sudest
Corresponding Author: Camuffo Mauro, 3385089266,
Ricevuto il 04/04/2023 – Accettato il 20/04/2023
Riassunto
L'epidemiologia applicata all'organizzazione dei servizi cerca di comprendere le ragioni del gap tra utenza reale e utenza potenziale. L'UFSMIA Grosseto è un servizio territoriale di Neuropsichiatria dell'Infanzia e dell'Adolescenza, Psicologia e Riabilitazione dell'età evolutiva (0-18). I suoi dati di attività 2022, le caratteristiche organizzative e del suo territorio di riferimento possono essere letti per spiegare gli effetti delle dinamiche contrapposte di aumento progressivo della domanda e di contrazione delle risorse professionali.
Abstract
The epidemiology applied to the organization of services tries to understand the reasons for the gap between real users and potential users. The UFSMIA Grosseto is a territorial service of Neuropsychiatry of Childood and Adolescence, Psychology and Rehabilitation of the developmental age (0-18). Its 2022 activity data, the organizational characteristics and its reference territory are the key drivers to explain the effects of the opposing dynamics of the progressive increase of the demand and the contraction of professional resources.
Introduzione
I disturbi neuropsichici dell'età evolutiva, cioè i disturbi neurologici, psicopatologici e neuropsicologici in età 0-18 anni, rappresentano, oggi più di ieri, un importante problema di sanità pubblica. Le più accreditate revisioni epidemiologiche internazionali confermano un aumento della loro prevalenza, dal 5-10% degli anni '90 all'attuale 20-25%, e degli accessi ai servizi dedicati (Olfson, Druss, Marcus 2015; Shim, Szilagy, Perrin 2022).
Un importante studio statunitense del 2019 ha segnalato la presenza di almeno una “disabilità dello sviluppo” nel 17% dei minori dai 3 ai 17 anni d'età ed un aumento di tale percentuale nel periodo 2015-2917; in particolare sarebbero aumentate le diagnosi di Disturbo da Deficit di Attenzione/Iperattività (dall'8,5% al 9.5%), Disturbo dello Spettro Autistico (dall'1,1% al 2,5%) e Disabilità Intellettiva (dallo 0,9% all'1,2%) (Zablotsky, Black, Maenner et al. 2019). L'incremento di prevalenza più allarmante riguarda i Disturbi dello Spettro Autistico (DSAut), che hanno mostrato nel 2020 una prevalenza complessiva del 27,6 per 1.000 (uno su 36) bambini di 8 anni d'età (maggiore di 3,8 volte tra i maschi). Il dato è ancor più rilevante se si considera che circa il 36% dei bambini con DSAut mostra almeno 1 co-occorrenza psichiatrica, mentre il 9,87% presenta 2 co-occorrenze e l’8,55% 3 co-occorrenze (Ivanovic 2021).
Un minore ogni dieci soffre oggi di un “grave disturbo emotivo” (da ansia, depressione e disturbi del comportamento a gravi disturbi emotivi/affettivi che rispondono a stringenti criteri diagnostici), anche se tale prevalenza varia in base all'età, alla fase di sviluppo e al contesto sociale. Il suicidio è la seconda causa di morte tra i 10 e i 19 anni d'età negli USA (con un aumento del 33% nelle ultime due decadi) e tra i 15 e i 19 anni in Europa, seconda solo agli incidenti stradali (Schor 2021). Un adolescente ogni undici va incontro ogni anno ad un episodio depressivo e la prevalenza della depressione, principale fattore di rischio suicidario, ha subito un incremento significativo negli ultimi tre decenni per la fascia 12-20 anni, tra le femmine più che tra i maschi (Mojtabai, Olfson, Han 2016). I “disturbi mentali” in adolescenza sono oggi, in tutti gli Stati Europei, al primo posto per “anni di vita vissuti in condizioni di salute non ottimale o di disabilità” (Years of Life lived with Disability -YLDs) e per “DALYs” (Disability Adjusted Life Years), che è la somma degli “anni di vita persi per mortalità prematura” (Years of Life Lost -YLLs) e di YLDs (Armocida, Monasta, Sawyer et al 2022).
L'isolamento sociale, la chiusura delle scuole, la mancanza di attività fisica e lo stress familiare provocati dalla pandemia da COVID-19 hanno avuto effetti negativi sulla salute mentale dei bambini e degli adolescenti non colpiti dal virus (ansia, depressione, disturbo post traumatico da stress), mentre quelli che si sono ammalati hanno manifestato una maggiore vulnerabilità a problemi di salute mentale rispetto agli adulti (Meade 2021; Bai et al 2022). L'aumentato utilizzo di Internet nella fascia d'età 12-18 anni, attraverso i social media e i video-games, aveva già comportato in tutto il mondo esiti psico-comportamentali e disagio psichico, originati dal trarre soddisfazione non più dai contatti umani ed affettivi ma dalla dualità con lo schermo, rifugiandosi in una solitudine relazionale, affettiva e sociale (Saliceti 2015). Oggi, in Italia, sono circa 100.000-120.000 i ragazzi ritirati o con tendenza all'isolamento in direzione di un'autoreclusione più o meno severa (Lancini 2019).
Nel nostro paese le stesse “disabilità psicofisiche” certificate per usufruire di insegnante di sostegno a scuola, che rappresentano oltre il 96% del totale e sono determinate da disturbi neuropsichici, sono raddoppiate negli ultimi venti anni, passando da una prevalenza dell'1,6% all'attuale 3,1% della popolazione scolastica (Ministero Istruzione, 2019).
La maggior parte dei “disturbi mentali” insorge in età evolutiva; in particolare, la proporzione di individui con un disturbo mentale insorto prima dei 14 anni è del 34,6% e prima dei 18 anni del 48,4%, con un picco di insorgenza a 14,5 anni (senza significative differenze per sesso); nel dettaglio: il 61,5% dei Disturbi del Neurosviluppo (DSAut, DSAp, ADHD, DI, DL) insorge prima dei 14 anni, l'83,2% prima dei 18 anni (con un picco a 5,5 anni); il 38,11% dei Disturbi d'Ansia prima dei 14 anni, il 51,8% prima dei 18 anni (con un picco a 5,5 anni); il 24,6% dei Disturbi Ossessivo-Compulsivi prima dei 14 anni, il 45,1% prima dei 18 anni (con un picco a 14,5 anni); il 15,8% dei Disturbi della Condotta Alimentare prima dei 14 anni, il 48,1% prima dei 18 anni (con un picco a 15,5 anni); il 3% dei Disturbi Schizofrenici prima dei 14 anni, il 12,3% prima dei 18 anni (con un picco a 20,5 anni); il 2,5% dei Disturbi Affettivi prima dei 14 anni, l'11,5% prima dei 18 anni (con un picco a 20,5 anni); è ormai evidente che gli individui con “disturbi mentali” hanno un'aspettativa di vita ridotta di 10-15 anni rispetto alla popolazione generale e che interventi precoci al loro primo insorgere possono migliorarne gli esiti (Solmi, Radua, Olivola et al 2021).
L'epidemiologia applicata ai servizi già negli anni '90 sosteneva che i “disturbi mentali” sono problemi le cui soluzioni si trovano più facilmente guardando agli individui nel contesto fisico e sociale in cui il disturbo stesso si sviluppa (Costello, Burns, Angold et al 1993) e che la sfida degli anni 2000 sarebbe stata riuscire a individuare i bambini ad alto rischio di psicopatologia, a predire lo stadio di sviluppo e gli ambienti in cui la patologia si sarebbe manifestata e a controllare la quota di psicopatologia nella comunità attraverso interventi appropriati dal punto di vista evolutivo (Rutter 1988). Oggi, una delle questioni epidemiologiche principali sta nel gap tra psicopatologia e uso dei servizi: ampiezza del divario, ragioni del divario e cosa fare al riguardo. Già Costello nel 1988 evidenziava che laddove un bambino su cinque aveva un disturbo diagnosticato sulla base del DSM, solo uno su venti riceveva un qualche tipo di cura e solo uno o due ogni 100 veniva trattato in un servizio specialistico (Costello, Costello,-Edelbrock 1988). Oggi la situazione sembra migliorata ma di poco, se è vero che solo l'11,4% dei minorenni statunitensi con un “disturbo mentale” riceve un trattamento adeguato (Shim, Szilagy, Perrin 2022). I bambini con diagnosi più gravi e quindi più fastidiose ed evidenti è più facile che ricevano cure, ma è dimostrato, ad esempio, che solo il 39% dei giovani tra i 12 e i 17 anni con un episodio depressivo maggiore riceve interventi adeguati (Schor 2021) e che circa la metà dei bambini con un disturbo trattabile non riceve alcun trattamento o consulenza specialistica (Farmer et al 2003; Whitney, Peterson 2019).
In Italia, la diagnosi e la cura dei disturbi neuropsichici dell'età evolutiva sono affidati a poche e insufficienti strutture ospedaliere e/o universitarie con reparti di Neuropsichiatria Infantile o, soprattutto, a servizi territoriali di Neuropsichiatria Infantile, variamente denominati e distribuiti in modo disomogeneo sul territorio nazionale. Questi servizi possono contare, in genere, su equipe composte da Medici e Psicologi; i più attrezzati hanno al loro interno anche gli Operatori della Riabilitazione; tutti cercano di rispettare “il modello operativo della presa in carico multidisciplinare e dello svolgimento di un programma terapeutico individualizzato, differenziato per intensità, complessità e durata e inclusivo di prestazioni mediche specialistiche, diagnostiche e terapeutiche, psicologiche, psicoterapeutiche e riabilitative, mediante l’impiego di metodi e strumenti basati sulle più avanzate evidenze scientifiche, necessarie ed appropriate” (DPCM 12-1-2017).
L'UFSMIA Grosseto, da sempre dotata di un gruppo di Operatori appartenenti a discipline diverse e attivo su un territorio distante da strutture ospedaliere di riferimento di III livello, in condizioni di sostanziale monopolio, con un buon nome consolidato nel tempo ed un'attività complessiva documentata ogni anno e oggetto di numerose pubblicazioni (Camuffo 2012; Camuffo, Papa, Acchiappati 2015; Camuffo, Dei 2017; Camuffo 2021) può rappresentare un utile oggetto di studio per un confronto con altri servizi e per la ricerca epidemiologica.
Materiali e metodi
L'UFSMIA (Unità Funzionale Salute Mentale Infanzia e Adolescenza) Area Grossetana-Amiata Grossetana-Colline Metallifere è un struttura organizzativa territoriale afferente al Dipartimento di Salute Mentale dell'A.USL Toscana Sudest, che produce ed eroga prestazioni sanitarie di Neuropsichiatria Infantile, Psicologia Clinica e Riabilitazione Funzionale. Il suo mandato comprende la prevenzione, la diagnosi, la cura e la riabilitazione dei disturbi neurologici, neuropsicologici e psicopatologici della popolazione in età 0-18 anni e di tutti i disordini dello sviluppo del bambino/adolescente nelle sue varie linee di espressione (psicomotoria, cognitiva, linguistica, affettiva e relazionale). Il territorio di competenza, esteso e mediamente poco abitato, occupa la gran parte della porzione meridionale della Toscana (la Maremma), confinando a nord con le Province di Livorno e di Pisa, a est con la Provincia di Siena, a sud con il territorio dell'UFSMIA Colline dell'Albegna. I 20 Comuni afferenti (Grosseto, Campagnatico, Castiglione della Pescaia, Civitella Paganico, Roccastrada, Scansano, Arcidosso, Castell'Azzara, Castel del Piano, Cinigiano, Roccalbegna, Santa Fiora, Seggiano, Semproniano, Follonica, Gavorrano, Massa Marittima, Monterotondo Marittimo, Montieri, Scarlino), in precedenza raccolti in tre Zone-Distretto, raccolgono una popolazione di 168.252 residenti, con 23.037 unità in età 0-18 (ISTAT 1-1-2022).
Nel 2022 hanno svolto la loro attività per l'UFSMIA 38 Operatori sanitari, parte a tempo pieno, parte a tempo parziale, per un totale di 24 Operatori tempo pieno-equivalenti, distribuiti su 5 sedi di lavoro, tre a Grosseto (sede principale UFSMIA, Centro Riabilitazione Minori “Fernanda Corridori”, Centro Autismo), una a Follonica, una a Castel del Piano. In particolare, hanno svolto la loro attività: presso la sede principale UFSMIA a Grosseto 4 Neuropsichiatri Infantili (3,0 tempo pieno equivalenti) e 4 Psicologi Clinici (1,9 tpe), per un totale di 8 Operatori(4,9 tpe + 1 Addetta alla Segreteria); presso il Centro Riabilitazione Minori di Grosseto 2 Fisioterapiste (1,7 tpe), 4 Logopediste (3,1 tpe), 1 Terapista della Neuro-Psicomotricità dell’Età Evolutiva (1 tpe), 1 Educatrice Professionale(0,6 tpe), per un totale di 8 Operatori (6,4 tpe); presso il Centro Autismo di Grosseto 1 Neuropsichiatra Infantile (0,2 tpe), 2 Psicologi (0,5 tpe), 1 Terapista Neuropsicomotricità Età Evolutiva (1 tpe), 2 Logopediste (1,5 tpe), 1 Educatrice Professionale (1 tpe), per un totale di 7 Operatori (4,2 tpe); presso la sede UFSMIA di Castel del Piano 1 Neuropsichiatra Infantile (0,8 tpe), 1 Psicologo (0,5 tpe), 2 Logopediste (1,3 tpe), 2 Fisioterapisti (0,4 tpe), 2 Educatrici Professionali (0,5 tpe), per un totale di 8 Operatori (3,4 tpe); presso la sede UFSMIA di Follonica 1 Neuropsichiatra Infantile (0,4 tpe), 1 Psicologa (1 tpe), 3 Logopedisti (2 tpe), 2 Fisioterapiste (0,7 tpe), 1 Educatrice Professionale (1 tpe), per un totale di 8 Operatori (5,1 tpe + 2 Infermiere Prof.).
Le attività svolte comprendono: la diagnosi, la cura e la riabilitazione (attività ambulatoriale) delle patologie diagnosticabili senza particolari accertamenti strumentali (ricovero), con presa in carico delle situazioni cliniche che lo richiedono; il controllo e il trattamento di patologie già diagnosticate presso centri di III livello toscani (Stella Maris Pisa, Meyer-Careggi Firenze, Divisione NPI Osp. Siena); gli interventi nelle scuole di ogni ordine e grado ai sensi della L. 104/1992, della L. 170/2010 e della DGR n.1159 del 17-12-2012; la diagnosi e la cura delle epilessie e delle cefalee presso il Modulo di Neurologia dell'Età Evolutiva (DH Pediatrico Ospedale Misericordia, due giorni al mese, un Neuropsichiatra Infantile e un Pediatra); la diagnosi e la presa in carico dei minori con Disturbi dello Spettro Autistico presso il Centro Autismo di Grosseto, in collaborazione con gli specialisti delle altre sedi; la partecipazione alle Commissioni Invalidità Civile e Handicap di Grosseto (un Neuropsichiatra Infantile a turno nelle sessioni per minori); la collaborazione con i quattro Centri di Riabilitazione convenzionati insistenti sul territorio e la gestione della lista di attesa unica (per il pubblico e per il privato convenzionato) per gli interventi di Logopedia, Psicomotricità e Fisioterapia; le consulenze presso la Pediatria e i P.S. Pediatrico e Generale dell'Ospedale Misericordia di Grosseto.
I dati di attività 2022 dell'UFSMIA, come ogni anno, sono stati estratti dal sistema informativo disponibile, su cui tutti gli Operatori sono tenuti a registrare le prestazioni erogate, sulla base di un nomenclatore condiviso e riconosciuto a livello nazionale (Camuffo et al. 2010; Camuffo, Guccione, Mariani e Costantino 2019); il sistema in uso attualmente, AsterCloud Salute Mentale, al cui sviluppo e alla cui sperimentazione l'UFSMIA ha collaborato per la parte relativa alla salute mentale dell'infanzia e dell'adolescenza come primo servizio in Toscana, è già in grado di alimentare tutti i flussi richiesti (SPA, SPR, RIA11) ed inizia ad essere utilizzato come cartella elettronica, nella prospettiva di un prossimo abbandono di quella cartacea.
Risultati

Discussione
I dati di attività 2022 e le informazioni fornite sulle risorse umane impegnate nei diversi percorsi terapeutici e riabilitativi gestiti dall'UFSMIA, soprattutto se confrontati con quelli degli anni precedenti, segnalano alcune realtà e consentono una serie di considerazioni:
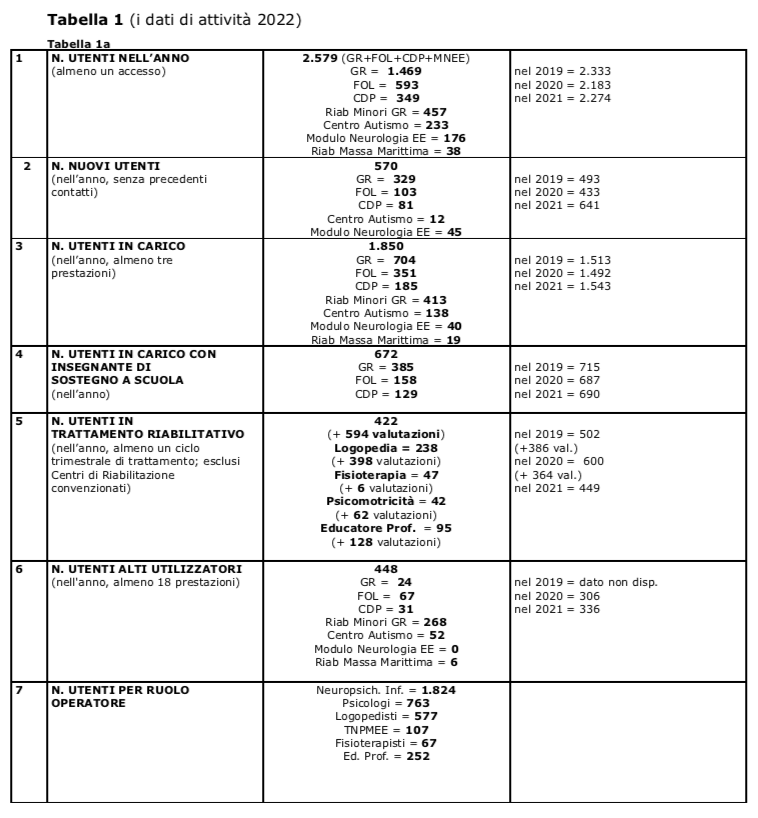
- La domanda è in crescita progressiva ed apparentemente inarrestabile da quasi un ventennio (Camuffo 2012; Camuffo e Dei 2017; Camuffo 2021); dopo una lieve flessione durante la pandemia, ha ripreso a crescere, con un numero di nuovi utenti che ha superato largamente (oltre 2 nuovi utenti per giorno lavorativo), nel 2022, quello del periodo pre-COVID; di questi, circa un terzo è destinato a rimanere in carico, sommandosi ai casi già seguiti, alcuni da diversi anni, molti dall'anno precedente; il risultato è una prevalenza superiore all’11%: più di un minore su 10 residente nel territorio di riferimento ha avuto almeno un contatto con il Servizio nel corso del 2022 (Grafici 1 e 2).
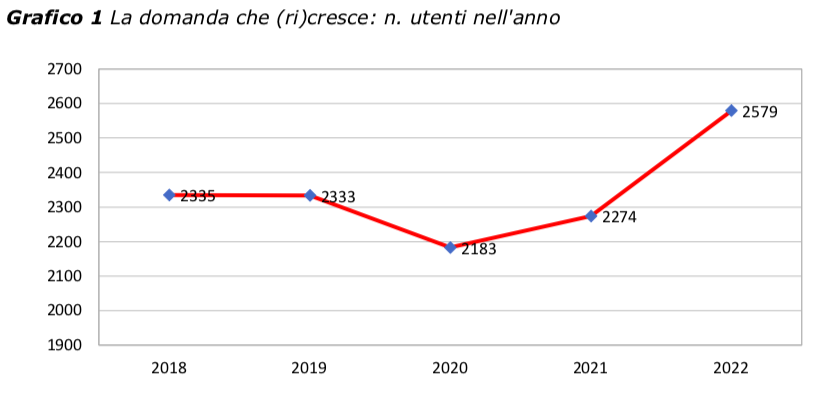
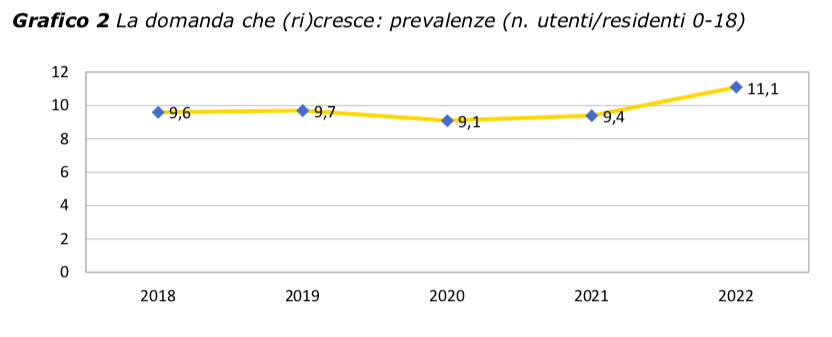
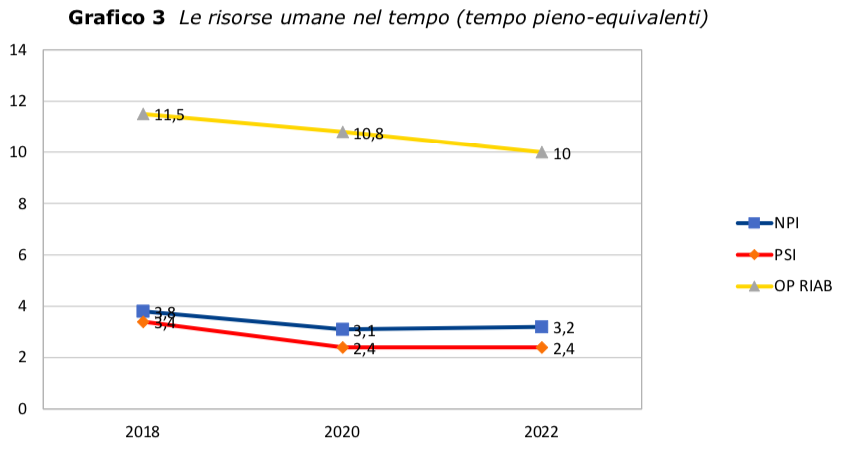
- Una domanda così alta viene oggi affrontata con risorse umane ridotte, in numero decrescente ormai da tempo per tutte le figure professionali: rispetto al 2019, mancano oggi all'UFSMIA due Neuropsichiatri Infantili, due Psicologi, almeno tre Operatori della Riabilitazione. Da una parte il progressivo de-finanziamento del SSN, dall'altro il numero insufficiente di specialisti formati dalle scuole di specializzazione (che solo recentemente è stato aumentato, con effetti che si vedranno tra qualche anno) impediscono di fatto un accettabile parallelismo tra trasferimenti/pensioni e nuovi incarichi (Grafico 3)
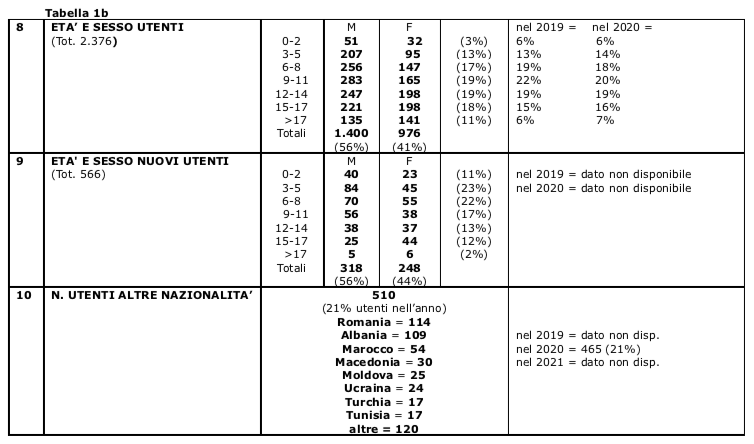
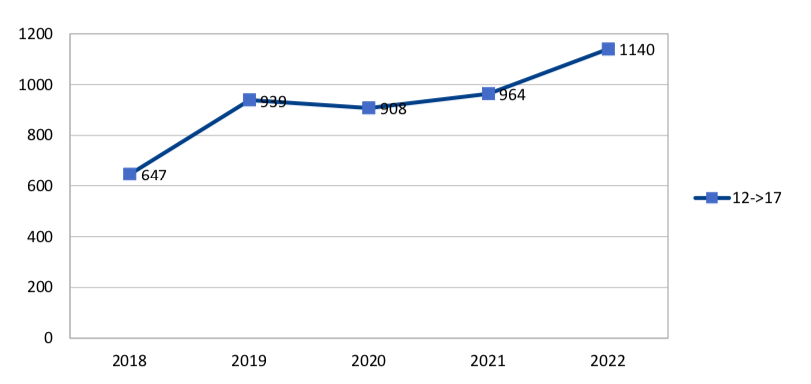
- La variazione delle fasce d'età segnala un progressivo spostamento della domanda dalle fasce di età più basse alle più alte, con una tenuta degli-utenti in età 0-2 a fronte dell'aumento di un terzo degli utenti in età > 12 anni. Gli adolescenti e i loro disturbi rappresentano oggi la vera emergenza epidemiologica: i loro accessi al Servizio sono raddoppiati in cinque anni rappresentando oggi la quasi metà degli utenti in carico. Le consulenze in Pronto Soccorso sono salite da 54 a 139 in due anni e per la quasi totalità riguardano adolescenti che si autoinfliggono lesioni, tentano il suicidio, smettono di mangiare, rifiutano ogni ulteriore comunicazione; la loro presa in carico dovrebbe prevedere strutture di ricovero idonee, centri diurni di decompressione, controlli inizialmente ravvicinati poi più diluiti, la possibilità dell'avvio a percorsi psicoterapici adeguati all'età e alla gravità della sintomatologia; invece, la mancanza di posti letto e di centri diurni sul territorio aziendale, l'inaccessibilità in urgenza dei pochi posti letto regionali, l'esiguità delle risorse pubbliche per interventi psicoterapici (a Grosseto meno di 2 Psicologi a tempo pieno per ca. 1.700 utenti/anno) determinano la mancanza di risposte appropriate per molti e la fuga nel privato per i pochi che possono permetterselo (Grafico 4).
- Grafico 4 L'esplosione dei disturbi neuropsichici in adolescenza (accessi raddoppiati in 5 anni)
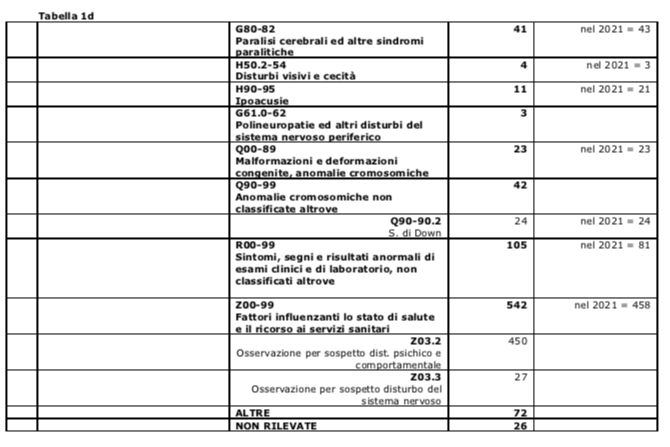
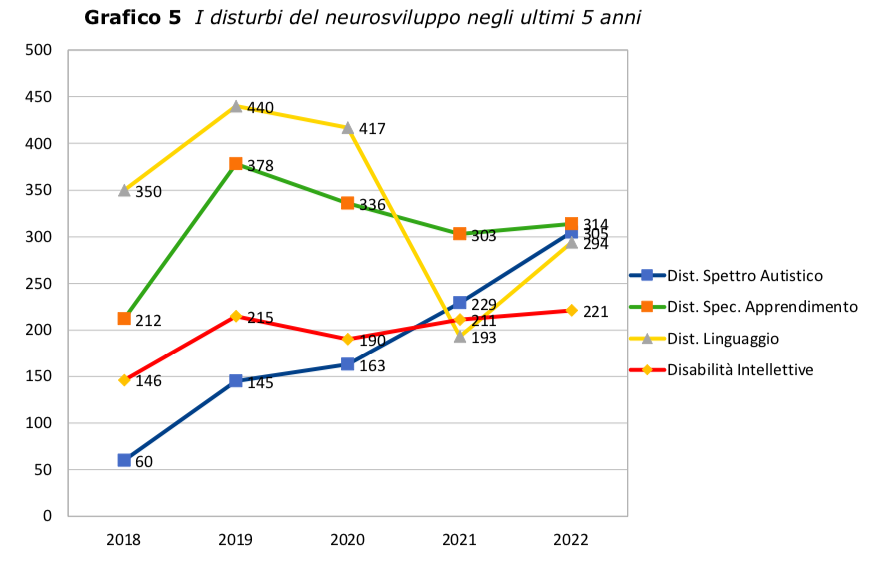
- Le diagnosi si mantengono sostanzialmente stabili, con la sola eccezione dei Disturbi dello Spettro Autistico, passati dai 60 casi del 2018 ai 305 del 2022. Nel complesso, i Disturbi del Neurosviluppo (DSAut, DSAp, DI, DL, ADHD) generano quasi l'80% delle diagnosi principali degli utenti in carico e sono certamente le condizioni cliniche che assorbono la grande maggioranza delle risorse, non solo lavorative, dell'UFSMIA. In particolare i Disturbi dello Spettro Autistico, che interessano oggi 300 bambini/e e ragazzi/e, possono contare su una presa in carico solida e su trattamenti precoci e intensivi solo nella seconda infanzia e in età di latenza, superate le quali, le residue necessità riabilitative, a motivo delle ridotte risorse disponibili, vengono equiparate a quelle degli altri Disturbi del Neurosviluppo (Franciosi, Camuffo e Caterino 2019; Franciosi, Camuffo e Caterino 2020)(Grafico 5)
- I minori con disabilità riconosciuta e con insegnante di sostegno a scuola sono ormai stabilmente ca. 700; tutti avrebbero diritto ad una presa in carico continuativa e rispettosa dei bisogni individuali e familiari, nonché di un reale controllo della qualità dell'inclusione scolastica; la scarsità delle risorse disponibili, invece, già dall'anno in corso, ha costretto a limitare la partecipazione degli specialisti ad un solo incontro online scuola-famiglia-UFSMIA durante l'anno scolastico. La potenziale sovrapposizione con l'Unità di Valutazione Multidisciplinare della Disabilità (UVMD), nata con il DGR Regione Toscana 1449/2017 per assumere un ruolo di regia dei servizi, delle azioni e dei percorsi dedicati alla disabilità, è ancora tutta da definire: in un percorso ideale, la persona con disabilità, al manifestarsi di un bisogno, dovrebbe accedere al sistema coordinato dall'UVMD; l'UVMD dovrebbe effettuare la valutazione multidimensionale del bisogno e definire il profilo di funzionamento della persona, partecipare agli incontri (almeno due per anno scolastico) scuola/famiglia/servizi socio-sanitari per la programmazione e la verifica delle misure necessarie a garantire la qualità dell'inclusione scolastica, nominare il case-manager e definire il “Progetto di vita”. Nel percorso reale, però, il bambino-ragazzo con disabilità è già in carico all'UFSMIA che, solitamente, effettua le prime valutazioni e definisce la diagnosi, individua i bisogni sanitari, compila e condivide con la famiglia il Progetto Terapeutico-Riabilitativo Individualizzato e avvia gli interventi di cura più appropriati, monitora la condizione clinica e l'efficacia dei trattamenti nel tempo, garantisce la fornitura delle relazioni tecniche/certificazioni necessarie; in età scolare, è l'UFSMIA che fornisce alla famiglia (e alla scuola) la Diagnosi Funzionale, collabora con gli insegnanti e fornisce consulenze alla scuola, controlla e firma i Piani Educativi Individualizzati e partecipa durante l'anno scolastico agli incontri con la scuola, la famiglia e gli enti locali per la verifica della qualità dell'inclusione scolastica. In questo percorso reale, l'apporto dell'UVMD potrebbe, forse, diventare strategico per il superamento dei bisogni complessi, la definizione del Progetto di vita e la transizione all'età adulta.
- I debiti istituzionali sottraggono sempre più spazio all'attività clinica; gli Specialisti dell'UFSMIA trascorrono oggi una parte eccessiva del loro tempo-lavoro, in assenza di ausili amministrativi (e di un’auto di servizio), impegnati nella compilazione delle certificazioni di legge per l'invalidità civile e il riconoscimento dell'handicap, delle certificazioni diagnostiche per i DSAp e i BES (Bisogni Educativi Speciali), della Diagnosi Funzionale, delle certificazioni necessarie per il conseguimento della patente per gli ex-utenti, per l'acquisto di strumenti a fiscalità agevolata e per la prescrizione di protesi e ausili, delle relazioni tecniche richieste dall'Autorità Giudiziaria, oltre che nella gestione della lista unica di attesa per la riabilitazione logopedica, fisioterapica e della psicomotricità, nella-verifica e nell'autorizzazione dei PTRI per l'avvio ai centri convenzionati, nelle partecipazioni alle Commissioni medico-legali, alle riunioni dell'UVMD, alle escussioni di testimoni minori richieste da CC e PS ecc.
- I tempi di attesa per la prima visita, per i trattamenti riabilitativi, per la psicoterapia, ridotti per quanto possibile negli ultimi anni, hanno ripreso a salire, stante la progressiva perdita delle risorse; i centri convenzionati hanno aumentato di poche unità il numero dei casi trattati nell'anno a fronte del calo-superiore al 5% degli utenti trattati dagli Operatori della Riabilitazione UFSMIA.
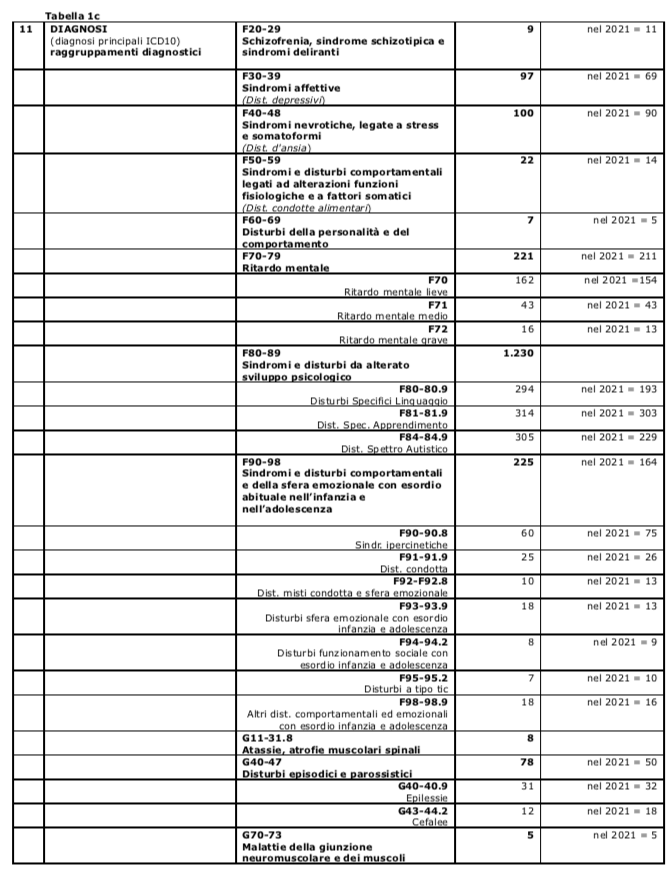
- La proporzione di “domanda inappropriata” (n. di diagnosi di attesa o similari) è risultata nel 2022 pari al 25%; un quarto degli accessi è stato quindi apparentemente inappropriato; la crescita della proporzione rispetto agli anni precedenti è probabilmente uno “specchio dei tempi”: la scuola segnala ormai ogni minima devianza da un percorso di normalità, le famiglie non trovano risposte altrove, lo stigma di un tempo si è evidentemente diluito; sta di fatto che arrivano al servizio troppe situazioni che dovrebbero essere filtrate da altri e risolte con interventi diversi.
- L'attività con la scuola resta un'attività cruciale e irrinunciabile, a tutela della qualità dell'inclusione scolastica per gli alunni/studenti con disabilità (Camuffo 2019; Camuffo et al 2020; Camuffo et al 2021) e a necessario supporto degli altri interventi per tutti gli utenti in età scolare; i rapporti sono buoni e ormai consolidati, anche se continuano ad essere condizionati da una serie di interferenze: le eccessive segnalazioni di bambini vivaci, tirannici, che non rispettano le regole ecc., che dovrebbero trovare aiuto in interventi pedagogico-educativi; le eccessive richieste di insegnante di sostegno anche per condizioni che non dovrebbero-usufruire di tale misura, vedi ADHD e DSAp; le eccessive richieste ai Servizi Sociali di assistenti di base o di educatori, spesso per un numero di ore che completi il tempo-scuola lasciato vuoto dal sostegno, privando così il sistema socio-sanitario di risorse per gli interventi educativi a domicilio e nel contesto di vita.
- L'uso dei farmaci resta ridotto anche se non del tutto marginale; solo il 5% degli utenti viene trattato con i farmaci; la maggioranza di questi con farmaci psicotropi, una minoranza con antiepilettici; la spesa complessiva, pari a poco oltre i 6.000 euro, conferma un loro uso attento, appropriato e limitato alle condizioni per cui la letteratura scientifica più aggiornata suggerisce l'efficacia.
- I passaggi dall'UFSMIA all'UFSMA restano pochi, entro la decina, come negli anni precedenti (Camuffo e Corlito 2011); nonostante l'ennesimo aggiornamento abbia reso la procedura ad hoc ancora più snella ed apparentemente efficace, tale procedura troppo spesso non viene applicata, perchè i familiari la rifiutano, perchè i casi più gravi e complessi vengono accompagnati ad altri servizi dall'UVMD, perchè la stessa UFSMA soffre, al pari dell'UFSMIA, di una cospicua riduzione di risorse professionali.
- Infine, la difficile e divisiva situazione logistica dell’UFSMIA a Grosseto (tre sedi diverse: Neuropsichiatri Infantili e Psicologi a Via Don Minzoni, Operatori della Riabilitazione a Villa Pizzetti, Centro Autismo a Gorarella) ostacola, oggi più che mai, l’integrazione di Operatori che avrebbero bisogno di incontrarsi di persona, confrontarsi, discutere e decidere insieme qualunque mossa diagnostico-terapeutica; la carenza di risorse umane impegnate nelle due Segreterie esistenti (una OSS a Grosseto, alle prese con le incombenze burocratico-amministrative anche del Centro Riabilitazione Minori di Villa Pizzetti e del Centro Autismo; un’Infermiera a Follonica), costringe spesso alla chiusura delle stesse in caso di malattie e ferie e provoca l’insoddisfazione tutt’altro che episodica di utenti, famiglie e associazioni.
Conclusioni
Il combinato disposto delle due tendenze, l'aumento complessivo della domanda a fronte della riduzione delle risorse deputate alla risposta, non può che rendere più evidenti alcune caratteristiche dell'UFSMIA, oggi più che mai ridotta ad un servizio sottodimensionato, di consultazione breve, costretto a lavorare prevalentemente sulle urgenze e sulle gravità e a trascurare la promozione della salute mentale e il contrasto ai disturbi neuropsichici attraverso interventi realmente preventivi o precoci; un servizio che riesce a fornire meno di due visite/colloqui a ciascun utente, non più di un ciclo di trattamento ad ogni minore con bisogni riabilitativi, nemmeno una seduta di psicoterapia per utente in carico; un servizio che deve far fronte ad un numero elevatissimo di bambini/e e ragazzi/e con handicap, con certificazioni per DSAp e BES e a tutte le incombenze procedurali e burocratiche che questo comporta. Un servizio che, a dispetto dell’assoluta sottovalutazione a cui tutti i servizi simili sono sottoposti in questo particolare momento storico, tenta comunque di organizzare prese in carico multidisciplinari e programmi terapeutici individualizzati, mediante l’impiego di metodi e strumenti basati sulle più avanzate evidenze scientifiche, per rispondere a bisogni progressivamente crescenti, spesso urgenti, spesso complessi, sempre causa di sofferenza, della popolazione più debole, più fragile ma anche più preziosa, quella in età evolutiva.
Riferimenti Bibliografici
Olfson M, Druss BG, Marcus SC. Trends in Mental Health Care Among Children and Adolescents. N Engl J Med. 2015; 372,2029-2038.
Shim R, Szilagy M, Perrin JM. Epidemic Rates of Child and Adolescent Mental Health Disorders Require an Urgent Response. Pediatrics. 2022; 149,5, 2022:e2022056611.
Zablotsky B, Black LI, Maenner MJ, et al. Prevalence and Trends of Developmental Disabilities among Children in the US: 2009–2017. Pediatrics. 2019; 144,4, 2019:e20190811.
Ivanović I. Psychiatric Comorbidities in Children With ASD: Autism Centre Experience. Front. Psychiatry, 2021; 12, doi.org/10.3389/fpsyt.2021.673169.
Schor EL. Developing a Structure of Essential Services for a Child and Adolescent Mental Health System. The Millbank Quarterly. 2021; 99,1:62-90.
Mojtabai R, Olfson M, Han B. National Trends in the Prevalence and Treatment of Depression on Adolescents and Young Adults. Pediatrics. 2016; 139, 6, e20161876.
Armocida B, Monasta L, Sawyer s et al. Burden of non-communicable diseases among adolescents aged 10-24 years in the EU 1990-2019: systematic analysis of the Global Burden of Disease Study 2019. Lancet Child Adol Health. 2022; 6:367-383.
Meade J. Mental Health Effects of the COVID-19 Pandemic on Children and Adolescents - A Review of the Current Research. Pediatr Clin N Am. 2021; 68: 945-959.
Bai M, Miao C, Zhang Y et al. COVID 19 and mental health disorders in children and adolescents(Review). Psychiatry Research. 2022; 317,114881.
Saliceti F Internet Addiction Disorder (IAD). Procedia-Social and Behavioral Sciences. 2015, 191:1372–1376.
Lancini M. (a cura di) Il ritiro sociale negli adolescenti. La solitudine di una generazione iperconnessa. Milano, Raffaello Cortina Editore, 2019.
MI – DGSIS - Ufficio Gestione Patrimonio Informativo e Statistica. I principali dati relativi agli alunni con disabilità anno scolastico 2018/2019. 2020; miur.gov.it.
Solmi M, Radua J, Olivola M et al. Age at onset of mental disorders worldwide: large-scale meta-analysis of 192 epidemiological studies. Molecular Psychiatry. 2022; 27:281-295.
Costello EJ, Burns BJ, Angold A et al. How Can EpidemiologY Improve Mental Health Services for Children and Adolescents? J. Am. Acad. Child. Adolesc. Psychiatry. 1993; 32,6:1106-1117.
Rutter M. Epidemiological approaches to developmental psychopathology. Arch.Gen.Psychiatry. 1988; 45:486-495.
Costello EJ, Costello AJ, Edelbrock C et al. Psychiatric disorders in pediatric primary care: prevalence and risk factors. Arch.Gen.Psichiatry. 1988; 45:1107 - 1116.
Farmer EMZ, Burns BJ, Phillips et al. Pathways Into and Through Mental Health Services for Children and Adolescents. Psychiatric Services. 2003; 54,1.
Whitney DG, Peterson MD. US national and state-level prevalence of mental health disorders and disparities of mental health care use in children. JAMA Pediatr. 2019; 173, 4:389-391.
Camuffo M. Una UFSMIA toscana a confronto con le UONPIA dell’Emilia Romagna: uguali i modelli, simili i limiti? Gior Neuropsich Età Evol. 2012; 32:162-170.
Camuffo M, Papa M, Acchiappati MM. I servizi territoriali di salute mentale dell’età evolutiva e la crisi economica: un’opportunità per ripensarsi? Psichiatria dell’infanzia e dell’adolescenza. 2015; 80:640-654.
Camuffo M, Dei S. Attività e utenza di un servizio territoriale di Neuropsichiatria dell’Infanzia e dell’Adolescenza Gior Neuropsich Età Evol. 2017; 37:1-12.
Camuffo M. La salute mentale dell'infanzia e dell'adolescenza e l'attività dei servizi grossetani, in F. Boldrini, G, Corlito, E. Facchi (a cura di) Per Marta Marri – Storia e destino dell'esperienza di salute mentale grossetana, pp. 107-116. Firenze, Pacini Editore, 2021.
Camuffo M, Acchiappati MM, Fabbrizzi R, Massafra A, Papa M, Corridori F, Francalacci MG, Lorenzoni S, Trusso F, Toninelli M, Peraldo S. Sistema di indicatori e attività di un Servizio di Salute Mentale dell’età evolutiva. Psichiatria dell’infanzia e dell’adolescenza. 2010; 77: 653-662.
Camuffo M, Guccione F, Mariani A, Costantino A. Glossario delle attività, caratteristiche del sistema informativo e “cruscotto” di indicatori per i servizi territoriali di Neuropsichiatria dell'Infanzia e dell'Adolescenza. 2019; 39:182-194.
Franciosi F, Camuffo M, Caterino E. (2019), L’Approccio Ecosistemico per il trattamento ambulatoriale dei Disturbi dello Spettro Autistico in-un servizio territoriale di salute mentale dell’infanzia e dell’adolescenza. Nuova Rassegna di Studi Psichiatrici. 2019; 18, 15 maggio 2019, http://www.nuovarassegnastudipsichiatrici.it/.
Franciosi F, Camuffo M, Caterino E. (2020), Il Centro Autismo di Grosseto al tempo del Covid-19: riorganizzazione del servizio, proposte per l'immediato futuro. Autismo e disturbi del neurosviluppo. 2020; 18(2):147-166.
Camuffo M. L’inclusione scolastica della disabilità e il contributo di un servizio territoriale di salute mentale per l’infanzia e l’adolescenza. Qi - Questioni e Idee in Psicologia. 2019; 70, https://qi.hogrefe.it/rivista/cat/esperienze/.
Camuffo M, Acchiappati MM, Ciancaleoni M, Perinetti S, Russo MP, Valvo G. La qualità dell’inclusione scolastica dei minori con disabilità: la soddisfazione dei genitori valutata attraverso un questionario.Giornale di Neuropsichiatria dell'Età Evolutiva. 2020; 40:1-12.
Camuffo M, Acchiappati MM, Burzi V, De Luca A, Radice L, Toninelli F, Valvo G. L'inclusione scolastica durante la pandemia di Covid-19. L'esperienza di un servizio territoriale di salute mentale dell'infanzia e dell'adolescenza. Nuova Rassegna di Studi Psichiatrici. 2021; 23, 10 maggio 2021, http://www.nuovarassegnastudipsichiatrici.it/
Camuffo M e Corlito G. I percorsi della salute mentale: da un servizio per l’infanzia e l’adolescenza ad un servizio per gli adulti. Psichiatria dell’infanzia e dell’adolescenza. 2011; 78:340-356.
