È facile smettere di legare se sai come fare: Il no restraint è un metodo di lavoro
Autori
SPDC di Ravenna AUSL della Romagna
Ricevuto l’8 aprile 2021 – Accettato il 30 aprile 2021
Riassunto
L’articolo descrive come il SPDC di Ravenna sia divenuto, dal 2016 un reparto no-restraint. Viene descritto come il no restraint non sia una posizione ideologica ma un metodo di lavoro che, se applicato, può portare al superamento della contenzione meccanica. Alla base del no restraint vi sono: a) fattori architettonici del reparto b) organizzazione interna e gestione delle interfacce; c) attività clinica e assistenziale; d) formazione.
Vengono portati dati a supporto del fatto che il no restraint, oltre che etico, riduce il numero delle giornate perse per infortunio del personale, il numero degli episodi di aggressività nei confronti del personale, la spesa sanitaria complessiva per ricovero. Infine vi sono suggestioni che possono anche essere ridotte le giornate in TSO. Servono comunque ulteriori studi a supporto di questi dati preliminari.
Abstract
The article describes how the SPDC of Ravenna has been a no-restraint psychiatric ward since 2016. It is also described as the no-restraint is not a cultural movement or an ideology but a working method that, if applied, can lead to the overcoming of mechanical restraint.
It is based on four fundamental pillars: a) architecture and organization of spaces (b) internal organisation and management of interfaces; (c) clinical and care activities; d) training of staff skills.
Data are brought to support the fact that the no restraint, as well as ethical, reduces the number of days lost due to staff injury, the number of episodes of aggression towards staff, the overall health expenditure per hospitalization.
Finally, there are suggestions that can also be reduced the days on compulsory medical treatment. However, further studies are needed to support these preliminary data.
Al servizio psichiatrico di diagnosi e cura (SPDC) di Ravenna a partire dal 2000 abbiamo progressivamente iniziato a ridurre il numero delle contenzioni e l’ultima risale all’agosto 2016. Non siamo l’unico SPDC no restraint ma quello che ci contraddistingue è di non essere nati come SPDC no restraint ma di esserlo diventati. Ciò indica che, negli anni, abbiamo messo in atto una serie di azioni che ci hanno permesso di superare la contenzione. Il SPDC di Ravenna ha un bacino di utenza di circa 400mila abitanti (un milione e mezzo nel periodo turistico) ed è dotato di 20 posti letto. È una struttura complessa, ha una dotazione di cinque medici e trentadue tra infermieri e oss oltre al Direttore e alla CIT. La guardia è attiva e le notti e i festivi vengono eseguiti anche dai medici dei tre CSM dell’ambito territoriale di riferimento in turnazione con i medici del SPDC.
Quando abbiamo iniziato a ridurre progressivamente le contenzioni e mano mano che raggiungevamo “quota 0”, diverse sono state le critiche, talvolta anche non veritiere, che ci sono state mosse dagli altri SPDC. Le più sono state: a) la riduzione delle contenzioni era dovuta al fatto che non le registravamo; b) non eseguivamo le contenzioni perché in reparto non c’erano le cinghie di contenzione; c) la contenzione meccanica era stata sostituita con il bloccaggio fisico d) veniva utilizzata in modo indiscriminato la c.d contenzione farmacologica e) avevamo un numero maggiore di infortuni degli operatori rispetto agli altri SPDC f) le persone più aggressive venivano fatte allontanare dal reparto; g) le situazioni più complesse venivano ricoverate in altri SPDC. Ovviamente nulla di ciò era o è vero. Ad esempio il DSMD ha una procedura per la contenzione meccanica che si applica ai quattro SPDC che lo compongono (Cesena, Forlì, Rimini, Ravenna) e a Ravenna ci sono le cinghie di contenzione.
Come siamo riusciti a non contenere più a partire dall’agosto 2016? Come siamo diventati un reparto no restraint? Il percorso è durato circa 16 anni, è stato costruito passo dopo passo determinando forti tensioni all’interno del gruppo di lavoro talvolta ancora presenti nonostante vi sia stato un certo grado di turn over del personale.
Il primo passo è stato quello di iniziare, utilizzando un registro, a monitorare il numero delle contenzioni, la loro durata e i motivi che l’avevano determinata. Fino ad allora non sapevano quante contenzioni eseguivamo, chi veniva contenuto, perché era contenuto e quanto tempo durava la contenzione. Nel primo anno di monitoraggio (2000) le contenzioni sono state 150 (allora avevamo 15 posti). Il sistema di monitoraggio adottato è stato condiviso con gli altri SPDC regionali e ciò ha permesso un confronto dei dati.
Solo il fatto di dover monitorare e condividere i dati ci ha indotto a pensare, prima di ricorrere alla contenzione, se avevamo messo in atto tutte le strategie possibili per evitarla e già questo ci ha permesso di ridurre il numero eliminando le c.d. “contenzioni incongrue”. L’audit che seguiva ad ogni contenzione ci ha permesso, a posteriori, di pensare a strategie alternative da mettere in atto prima di far ricorso alla contenzione. Abbiamo anche appreso che le risposte dovevano essere diverse in base ai bisogni delle singole persone.
Ogni contenzione è diventata pertanto fonte di apprendimento, non solo rispetto ai trattamenti farmacologici, ma anche rispetto ai piani assistenziali perché è diventato chiaro fin da subito che il ricorso alla contenzione era il fallimento delle strategie di cura messe in atto in precedenza. Infatti, ad esempio, la contenzione viene eseguita di solito dopo la comparsa di un episodio di aggressività. Ma quando conteniamo l’episodio è già avvenuto e se non capiamo che cosa lo ha determinato, una volta cessata la contenzione, è probabile che si ripresenti non essendosi modificato nulla nel contesto.
Vi è stata poi una forte di azione di empowerment da parte delle associazioni dei familiari anche con articoli sulla stampa locale, che ci ha creato un sentimento di rabbia ma anche vergogna. Abbiamo poi avuto una richiesta di risarcimento per danni dovuti alla contenzione (lesione del plesso brachiale) e ciò ci ha ulteriormente spronato a trovare soluzioni alternative alla contenzione.
Non da ultimo diversi di noi erano profondamente convinti che la contenzione, oltre che non essere un trattamento, era anche disumana ma non si era in grado, in certe situazioni, di fare diversamente.
Oggi, in base a quanto abbiamo appreso nel corso degli anni, ai cambiamenti clinico-organizzativi messi in atto oltre che all’analisi dei dati, possiamo affermare che il no restraint non è un movimento culturale o una ideologia ma un metodo di lavoro che, se applicato, può portare al superamento della contenzione meccanica. Va invece considerata ideologica la posizione di chi ritiene ciò impossibile. Infatti le condizioni che determinano la contenzione non sono dovute solo alla persona ma anche al contesto.
L’analisi della nostra esperienza ci ha portato a ritenere che i pilastri su cui si regge il no restraint sono quattro.
a) architettura e organizzazione degli spazi, tipologia degli arredi.
L’SPDC di Ravenna dal 2000 è andato incontro a due ristrutturazioni che hanno aumentato anche i posti letto da 15 a 20. Il reparto si trova in una palazzina a piano terra all’interno del Presidio Ospedaliero, si affaccia su una strada ad alto traffico ma è circondata dal verde ed ha un ampio giardino. Sei sono le stanze singole, è presente una sala mensa, una sala ricreativa con TV, una sala fumo, i corridoi sono ampi e luminosi, l’area di accettazione è separata dal reparto, vi sono ampie sale d’aspetto, diverse sono le vetrate divisorie che amplificano gli spazi, la manutenzione e lo standard igienico sono elevati al fine di mantenere elevato il decoro della struttura.
Conditio sine qua non per qualsiasi SPDC dovrebbe essere un ambiente accogliente, ampio, pulito e ordinato, gradevole alla vista, con spazi in cui è possibile ritagliarsi la possibilità di rimanere da solo o con i propri familiari senza essere disturbati, dotato di confort e un giardino, molte stanze dovrebbero essere singole con bagno. Questo è anche un dovere morale perché negli SPDC vengono ricoverate anche persone contro la loro volontà e non è possibile pensare che gli attuali standard degli SPDC siano dignitosi. Gli arredi dovrebbe essere confortevoli e ricordare quelli di una abitazione.
Questo “pilastro” è importante perché gli spazi e gli arredi contribuiscono alla gestione dei comportamenti eteroaggressivi.
b) organizzazione interna e gestione delle interfacce.
Questo “pilastro” ha diverse aree di sovrapposizione con quello clinico e assistenziale e non sempre la distinzione è agevole. Riportiamo sinteticamente i punti principali.
È necessario avere un registro delle contenzioni e che ad ogni contenzione segua un audit per apprendere strategie alternative. I familiari e i care giver possono essere una risorsa e vanno coinvolti nella scelta della contenzione come pure va data loro la possibilità di rimanere in reparto per tutta la durata della situazione di crisi. Durante la contenzione è necessaria una assistenza continua da parte di un operatore. Prima di eseguire la contenzione il gruppo di lavoro si dovrebbe confrontare per verificare se siano state messe in atto tutte le strategie alternative e, come negli altri reparti per le situazioni di criticità, il Direttore dovrebbe essere sempre coinvolto per fornire un supporto e/o una supervisione. Importante è anche la possibilità di poter aumentare temporaneamente il personale in turno come pure quella di fornire una assistenza continua per le situazioni critiche.
Fondamentale è anche il c.d. fattore tempo. Infatti le situazioni di crisi possono necessitare di interventi dilatati nel tempo e qualsiasi tentativo di “chiudere” può precipitare un episodio di aggressività.
Importanti sono anche i protocolli con Polizia Locale per gli interventi in corso di TSO (la competenza della Polizia Locale non cessa con il ricovero ma al momento della revoca del TSO) e con il Pronto Soccorso per il trattamento degli stati di intossicazione/astinenza da sostanze come per gli stati di agitazione psicomotoria secondari a patologie non psichiatriche.
I trattamenti dovrebbero essere individualizzati e questi permettono di sostituire gran parte delle c.d. regole di reparto che sono generiche ed aspecifiche. Queste infatti sono più funzionali all’organizzazione che alla cura delle persona. Ad esempio è più facile togliere il cellulare a tutti piuttosto che motivare una persona ad usarlo in modo funzionale, è più facile vietare il caffè piuttosto che spiegare che il suo uso oltre un certo orario può determinare insonnia, è più facile togliere la cintura o i laccetti delle scarpe a tutti piuttosto che fornire una assistenza personalizzata in caso di rischio suicidario e così via.
I tempi di inattività vanno ridotti aumentando quello di relazione con gli operatori. La somministrazione della terapia può diventare un importante momento di relazione se eseguita per la singola persona in un ambulatorio verificando anche se è in grado di assumerla ricorrendo alla cosidetta autosomministrazione.
La c.d. visita medica va sostituita con colloqui clinici in ambulatorio per garantire il massimo della privacy e del rispetto.
c) attività clinica e assistenziale.
Alcuni aspetti dell’attività clinica e assistenziale sono stati descritti nel punto precedente. Qui si ricorda l’importanza di eseguire trattamenti psicosociali sia individuali che di gruppo e anche nei confronti dei familiari.
I piani assistenziali vanno pianificati in base alla diagnosi funzionale e eseguiti con un atteggiamento improntato alla partnership e alla recovery. Importanti sono anche la pianificazione degli interventi per la gestione dell’aggressività auto ed etero diretta.
d) competenze del personale.
Un numero di personale adeguato è certamente un aspetto importante ma altrattanto lo è la competenza professionale. Il personale sarà sempre insufficiente se non si sa che cosa si deve e come. La formazione è pertanto fondamentale per dare agli operatori gli strumenti per mettere in atto i piani assistenziali. I temi trattati sono la diagnosi funzionale, i trattamenti psicosociali, la gestione del rischio dell’aggressività auto ed etero diretta, l’apprendimento di tecniche di debriefing e defusing. Gli operatori sono stati coinvolti attivamente nella formazione sia attraverso l’uso di registrazioni ad uso didattico di role playing sia come formatori.
Grande attenzione posta al personale non medico perché sono questi operatori che hanno il maggior tempo di contatto con le persone ricoverate. Importante è anche la figura del terapista della riabilitazione di cui, recentemente, è stata richiesta l’assunzione.
In questo grafico è riportato il numero delle contenzioni annuali dal 2000 al 2018.
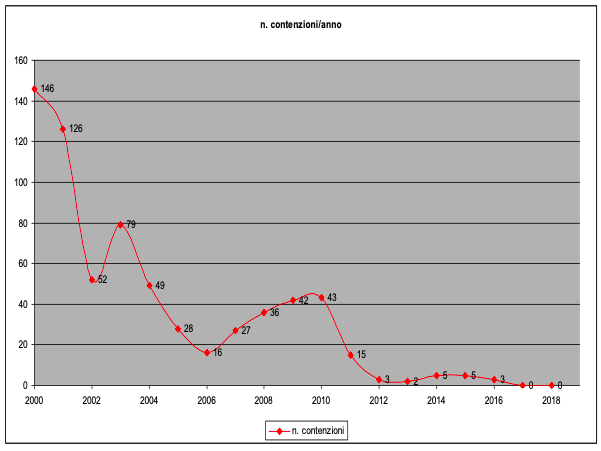
L’analisi eseguita ci permette di affermare che: a) l’incremento delle contenzioni osservato dal 2007 al 2010 ha avuto come fattore precipitante una relazione di cura basata principalmente sulle regole e non sui bisogni delle persone; b) l’incremento del 2014 e del 2015 ha avuto come fattore precipitante l’inadeguatezza degli spazi (il spdc era in ristrutturazione e la sede transitoria, con otto posti letto, aveva spazi interni angusti e assenza di spazi esterni).
Dal 2017 abbiamo iniziato a raccogliere dati degli SPDC del nostro dipartimento (diversamente da Ravenna hanno 15 posti letto) per verificare alcune ipotesi di lavoro.
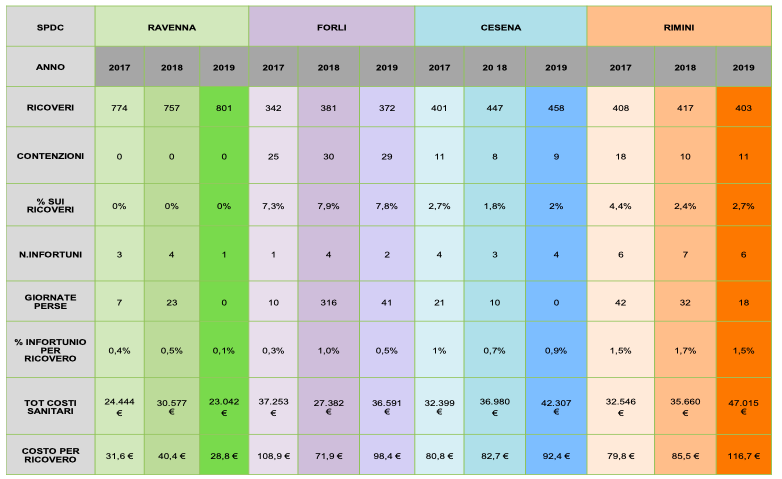
Dall’analisi della tabella presentata è chiara la suggestione di come vi possa essere un rapporto direttamente proporzionale tra numero di contenzioni, numero di infortuni per episodi di aggressività, giornate di infortunio per episodi di aggressività, utilizzo di risorse sanitarie (indicatore indiretto di consumo di farmaci).
Recentemente ci siamo chiesti anche se, il clima di un reparto no restraint, possa influire sulla durata dei TSO.
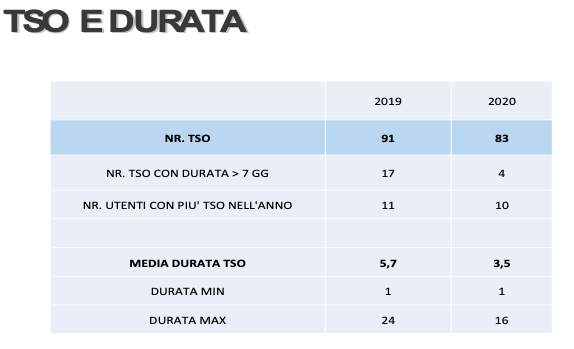
Dai dati riportati in tabella non è possibile fare alcun tipo di osservazione se non che, come è avvenuto per la contenzione, nel momento in cui si inizia il monitoraggio di un fenomeno questo si modifica in senso positivo (durata media del TSO passata da 5,3 giorni del 2019 a 3,5 giorni el 2020).
I dati presentati sono certamente insufficienti e richiedono non solo la prosecuzione della raccolta ma anche il confronto con altri SPDC.
Ma certamente emerge forte la suggestione che quando è possibile mettere in atto i fondamenti alla base del no restraint potrebbe succedere che:
a) la spesa assistenziale (indice indiretto della spesa farmaceutica) si riduce
b) si riducano gli episodi di aggressività nei confronti degli operatori
c) si riducano le giornate perse per infortunio dovuto ad episodi di aggressività
d) potrebbe ridursi durata media delle giornate in trattamento sanitario obbligatorio.
È pertanto necessario eseguire altri studi.
Bibliografia
1) Zanfini R, Correddu G: L’ambiente di cura influisce sul ricorso alla contenzione? Frammenti, n°2: 5-18, 2011;
2) Papadopoulos et al: The antecedente of violence and aggression within psychiatric in-patients settings. Acta Psychiatr Scand 125: 425-439 2012;
3) Davidson L, Tondora J, Staheli Lawless M et al.: Il recovery in psichiatria. Edizioni Erickson, 2012;
4) Liberman RP: Il recovery dalla disabilità. Manuale di riabilitazione psichiatrica. Fioriti Editore 2012;
5) Slade M: Personal Recovery. Il Pensiero Scientifico Editore, 2011;
6) Zanfini R, Correddu G, Ricci M, E. Gatti: L’orientamento al recovery degli operatori nei servizi psichiatrici di diagnosi e cura. Frammenti II (2012): 37-44;
7) Zanfini R, Correddu G, E. Gatti; Ricci M: “Come superare la contenzione fisica: l’esperienza del SPDC di Ravenna. Frammenti II (2012): 79-89;
8) Zanfini R: Quali possono essere i fattori alla base del superamento della contenzione meccanica? Pubblicato ottobre 2017 su Forum Salute Mentale (http://www.news-forumsalutementale.it/quali-possono-essere-i-fattori-alla-base-del-superamento-della-contenzione-meccanica/);
9) Zanfini R: “Il dott. Enrico Zanalda, presidente della Società Italiana di Psichiatria (SIP), ed i rischi degli SPDC no restraint”. Pubblicato settembre 2019 su Forum Salute Mentale settembre 2019 (http://www.news-forumsalutementale.it/il-dott-enrico-zanalda-presidente-della-societa-italiana-di-psichiatria-sip-ed-i-rischi-degli-spdc-no-restraint/);
10) Zanfini R: “Contenere la contenzione è possibile” Pubblicato su Quotidiano Sanità settembre 2019 (https://quotidianosanità.it/lettere-al-direttore/articolo.php?articolo_id=76817);
11) Conolly John: Trattamento del malato di mente senza metodi costrittivi. Einaudi 1976;
12) Bowers et al: Inpatient violence and aggression: a literature review. Report from the Conflict and Containment Reduction Research Programme. King’s College 2011;
13) Bowers L: Safewards:the empiracal basis of the model and a critical appraisal. Journal of Psychiatric and Mental Health Nursing 21:354–364, 2014;
14) Bowers et al: Reducing conflict and containment rates on acute psychiatric wards: The Safewards cluster randomised controlled trial. Int J Nurs Stud 52(9): 1412–1422. 2015.
